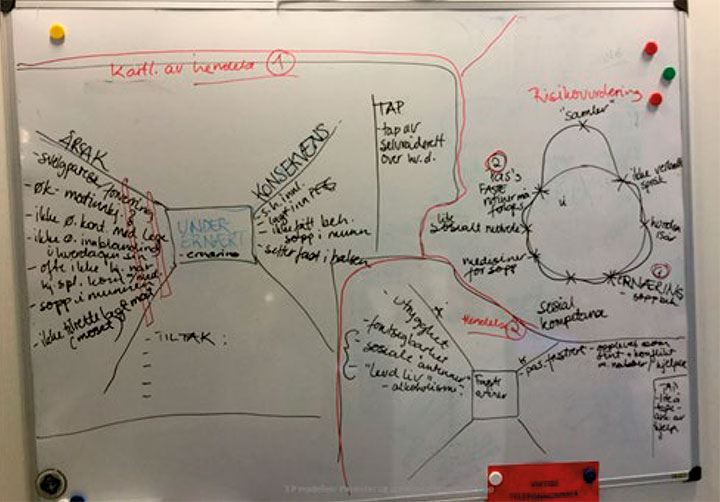
Tverrfaglig risikoanalyse på individnivå – «3P-modellen»
For å få overblikk over risikoforhold knyttet til pasienter med komplekse problemstillinger, gjør PSHT en risikovurdering i form av en risiko- og sårbarhetsanalyse (ROS-analyse). Denne tar utgangspunkt i pasientens mål og vurderer disse i lys av det som helsepersonellet anser som faglig forsvarlig. Et sentralt spørsmål i analysen er hvilke helsemessige utfordringer og problemer som står i veien for, eller potensielt kan komme til å stå i veien for, at pasientens mål oppfylles? For å identifisere hva som kan true måloppnåelse, må man tenke både helhetlig og proaktivt. Det tilstrebes å oppnå en felles forståelse av både pasientens mål (hva det er vi jobber for), hva som er utfordringsbildet (risiko), og derav hvilke tiltak som bør iverksettes, både de som dreier seg om behandling av de foreliggende tilstandene, og slike som har forebygging som formål.
Hensikten er at en omforent forståelse av risikoforholdene mellom alle som har med pasienten å gjøre, skal bidra til en helhetsforståelse av pasientens situasjon og sikre at innsatsen settes inn der den gjør mest nytte for pasienten.
Risikoanalysen gjøres tidlig i pasientforløpet, så snart nødvendig informasjon er innhentet fra pasient, pårørende og aktuelle aktører i helsetjenesten. Analysen kan også gjentas senere i forløpet om ny informasjon tilkommer eller situasjonene endrer seg.
Gruppen som gjennomfører analysen, er tverrfaglig sammensatt. Sammensetningen er avhengig av involvert og til dels også tilgjengelig personell. Sykepleier, pasientkoordinator, fysioterapeut og/eller ergoterapeut bør alltid være med, gjerne også lege. Farmasøyt trekkes inn ved behov. Noen ganger er det hensiktsmessig at sekretær er der. Det er vesentlig at observasjoner og vurderinger fra både den kommunale helse- og omsorgstjenesten og spesialisthelsetjenesten kommer fram.
Ved å kartlegge risiko og se på helheten, for deretter å analysere enkelthendelser, får en fram sammenhenger både med hensyn til årsak og konsekvens. Det gjør det mulig å sette inn risikoreduserende (forebyggende) tiltak. Målet er å forebygge uheldige hendelser, eller forverring. Ved å utføre risikovurdering tidlig i forløpet sammen med det helsepersonellet som skal følge opp etter utskriving, kan en etablere en felles forståelse for både pasientens utfordringsbilde og for hva som vil være riktig forebyggende tiltak for den enkelte pasient. Pasienten og eventuelle pårørende kan tas aktivt med også i denne delen av prosessen.
Modellen skal derfor bidra til etableringen av robuste kliniske tjenester med nødvendige innebygde sikkerhetsbarrierer i det planlagte kliniske forløpet for den enkelte pasient, og allment i vanlige tjenesteprosesser. Den modellen som ble utviklet, måtte være egnet som verktøy i det kliniske arbeidet i grenseflaten mellom ulike tjenestenivåer. Det har vært vesentlig å utvikle en modell som kunne bidra til å etablere en felles risikoforestilling blant helsepersonellet på ulike nivåer og mellom ulike yrkesgrupper, og som også kunne deles med pasienter og pårørende, i samsvar med de overordnede målene i prosjektet «Pasienter og profesjonelle i partnerskap» («3P»).1
Det lovmessige og teoretiske grunnlaget
Det normative utgangspunktet for metodeutviklingen har vært det helserettslige kravet om å tilby og yte forsvarlige tjenester, både på virksomhetsnivå og i møte med den enkelte tjenestemottakeren. Forsvarlige tjenester innebærer både å sikte seg inn på hva som er å anse som god praksis, og samtidig å ha faglig begrunnete forestillinger om hvilke risikoforhold som eksisterer i det enkelte tilfellet. Kravet om forsvarlig virksomhet er formulert som en rettslig standard i helsetjenestelovgivningen, f.eks. gjennom bestemmelsene i § 4-1 i helse- og omsorgstjenesteloven, § 2-2 i spesialisthelsetjenesteloven og § 4 i helsepersonelloven. I forarbeidene til helse- og omsorgstjenesteloven, er dette uttrykt slik:
Forsvarlighetskravet har en dobbel funksjon. Det er en rettesnor for tjenesten og viser til normer som beskriver hvordan tjenestene bør være. Disse normene utgjør kjernen i forsvarlighetskravet og kan betegnes som god praksis. Samtidig danner normene utgangspunkt for å fastlegge hvor grensen mot det uforsvarlige går. Det vil si de konkrete vurderingene av hvor store avvik fra god praksis som kan aksepteres før avviket medfører at tjenesten blir uforsvarlig. (Helse- og omsorgsdepartementet, 2011)
Slik sett danner kravet om forsvarlighet det lovmessige grunnlaget for forståelsen av pasientsikkerhet (Helse- og omsorgsdepartementet, 2011, s. 273).
Det teoretiske grunnlaget for modellutviklingen har videre vært kunnskaper fra nyere sikkerhetsfaglig forskning, om årsak/virkningskjeder i komplekse systemer og vekt på å beskrive usikkerheter knyttet til funksjonen i disse systemene (Weick & Sutchliffe, 2015; Hollnagel et al., 2019).
Praktisk gjennomføring av risikoanalysen
ROS-analysen gjøres konkret ved å beskrive «God praksis», eventuelt også «Det som er viktig for pasienten», i sentrum av sirkelen og deretter definere trusler mot oppnåelsen av dette. «God praksis» forstås da som det best mulige for den aktuelle pasienten i den situasjonen vedkommende er i. Trusler vil kunne være ulike risikoforhold, for eksempel en konkret klinisk hendelse, ernæringsproblemer, fallrisiko og annet. Hvor kritisk truslene er for pasientens situasjon, synliggjøres ved hvor nært sirkelen de er. Visualisering av dette, helst sammen med pasient og involvert helsepersonell, vil tydeliggjøre hvilke forhold det må være «stålkontroll» på, og hva en kan «slakke» på krav i forhold til underveis. I figur 1 er det illustrert fire kritiske fenomener (stjernene nær sirkelen), og ett (personlig hygiene) der man i den gitte situasjonen legger til grunn at dette ikke behøver å gis så høy prioritet som de andre.
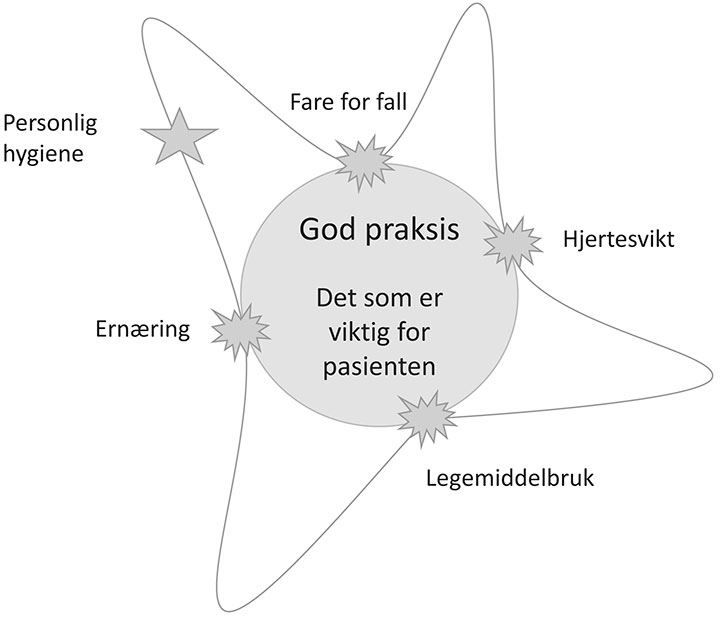
Figur 1 «Amøben». Faglig forsvarlighet handler om både å vurdere hva som er god praksis, og hvor store avvik fra dette som kan tolereres før det blir farlig for pasienten. I figuren er dette illustrert ved at man må ha «stålkontroll» på noen kritiske forhold, som fallforebygging, legemiddelbruk, særlig behandling av hjertesvikt og ernæring, mens man kan tåle et visst avvik i personlig hygiene.
Modellen i figur 1 er utviklet av Haugland (2012) og Braut (2012), og ytterligere bearbeidet og konkretisert for bruk i dette prosjektet.
Isolert sett er denne tilnærmingen vanskelig å benytte for å vurdere årsak/virknings-forhold. Men når den kombineres med «bow-tie»-tilnærmingen, kommer også dette aspektet med i vurderingen. Dette skjer ved at man tar ut det enkelte kritiske punkt/enkelthendelsen, og analyserer dette nærmere som en sekvens av hendelser, en «bow-tie»-model – eller som det er blitt kalt i dette arbeidet, en «sløyfemodell», se figur 2. Dette er en tradisjonsrik analysetilnærming i sikkerhetsarbeidet innenfor ulike sektorer (Aven, 2015; DSB, 2014). Den er likevel bare i liten grad blitt benyttet i helsetjenesten fram til nå.
Uønskede hendelser eller situasjonen som framkommer av modellen i figur 1, eller som man har erfart i praksis med den aktuelle personen, settes i «knuten», mens årsaker settes i venstre sløyfe og konsekvenser i høyre sløyfe. I tillegg bruker man ofte å skrive opp pasientens egne mål over figuren, slik at dette ikke skal glemmes under vegs i analysen.
«Sløyfa» bidrar til synliggjøring av utfordringene og hvilke tiltak som kan benyttes for å møte disse. Dette gjøres ved konkret å sette inn risikoreduserende tiltak for å unngå at uheldige hendelser oppstår. Helsehjelpen kan således dreies over mot et større fokus på forebyggende tiltak og tidlig intervensjon når problemer viser seg.
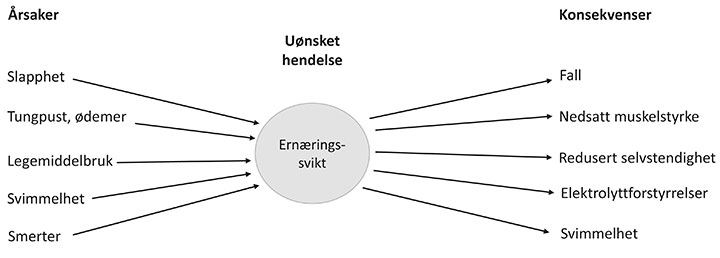
Figur 2 «Sløyfa». For hvert av de kritiske forholdene som er skissert i «amøben», lager man et årsak/virkningsdiagram. Legg merke til at samme fenomen kan framstå både som årsak og virkning. Slike forhold er selvforsterkende, og bør derfor gis spesiell oppmerksomhet.
Noen ganger vil det være hensiktsmessig å starte med hendelsesanalyse («sløyfen» i figur 2), før en skaffer oversikt over en helhetlig risikoforestilling («amøben» i figur 1) for pasienten. Gjennomføring av en ny ROS under evaluering av forløpet, eller før PSHT avslutter og overfører til ordinær tjeneste, kan bidra til å sikre at kritiske punkter ivaretas. Risikoforholdene vil da mest sannsynlig ha endret seg, avhengig av de tiltak som er satt inn.
Når årsak/virkningsforståelsen er etablert, er tiden inne til å se hvilke barrierer som kan settes inn for å hindre at uønskede situasjoner får utvikle seg. Med barrierer mener vi her tiltak eller mekanismer som direkte er i stand til å bryte årsak/virkningskjeder som kan resultere i tap av liv eller helse for pasienten (Petroleumstilsynet, 2017).
Resultatet av analysen og de tiltakene som iverksettes («barrierene»), dokumenteres i journalsystemet. PSHT bruker risikovurdering aktivt innledningsvis i kartlegging, samt i gjennomgang og evaluering før avslutning og overføring av pasientoppfølgingen til ordinær tjeneste. Proaktive tiltak som skal følges opp videre av samarbeidende helsepersonell etter at PSHT har trukket seg ut, gjøres rede for i epikrisen, hvor det også framkommer hvem som har ansvar for hva, etter at dette er avklart sammen med involverte.
Hele analysemodellen kan illustreres som i figur 3. Det er dette vi har valgt å kalle «3P-modellen».
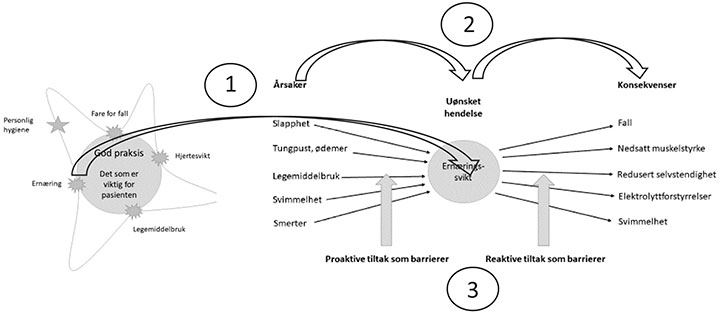
Figur 3 «3-P-modellen» består av tre trinn: 1. Identifiser de kritiske forholdene (risikopunktene) («amøben»). 2. Kartlegg årsakskjedene til hvert av disse («sløyfa»). 3. Iverksett tiltak for å bryte uønskt utvikling («barrierene»).
Man starter med å identifisere risikopunktene («tegne amøben») og så klarlegge årsakskjedene («lage sløyfa»), og til slutt finner man fram til grunngitte tiltak som kan påvirke årsakskjedene («etablere barrierer»).
For å komme i gang med analysearbeidet kan det noen ganger være hensiktsmessig å ta utgangspunkt i en konkret uønsket hendelse, og først lage en «sløyfe», før man arbeider videre med «amøben».
To typiske eksempler
En kvinne på over 80 år som har et kompresjonsbrudd i ryggen etter fall hjemme, blir henvist til PSHT etter innleggelse for smertelindring. Kritiske risikoforhold som blir beskrevet gjennom analysen, er smerter, falltendens, dårlig ernæring og immobilitet. For hver av disse lages det en «sløyfe» med tilhørende barrierer. Dette ender ut i en tiltaksplan med følgende oppfølgingspunkter: oppfølging av blodtrykksbehandling, riktig smertelindring, forebygge forstoppelse, god ernæring, tilpasset fysisk aktivitet, riktige hjelpemidler og tilpassede møbler.
En mann på rundt 80 år som bor alene i eget hjem med praktisk bistand, men ikke hjemmesykepleie, har hatt mange innleggelser på grunn av forverring av kols det siste året. Det er en sterk angstkomponent i sykdomsbildet, og han krever mye av sine nærmeste. Han bruker mange medisiner som han selv mener at han har lite kontroll over. Han har hatt god virkning av lungefysioterapi. I det videre arbeidet med tiltak for ham blir hans eget ønske om selvstendighet og å kunne bo hjemme sentralt. Analysen ender opp med fokus på hva som skal til for fortsatt å sikre selvstendighet og det å bo hjemme. Det kan være støtte til egenmestring i form av praktisk hjelp og tilrettelegging av legemiddelhåndtering, samt psykisk støtte med tanke på mestring av det som trigger angst i hans situasjon. I tillegg kommer regelmessig lungefysioterapi.